Künstliche Befruchtung In-vitro-Fertilisation (IVF)
Die klassische Indikation für die In-vitro-Fertilisation ist der Eileiterverschluss. Weitere Hauptindikationen sind die Endometriose, die erfolglose Inseminationsbehandlung über 3-6 Zyklen, die langjährige oder immunologische Sterilität oder auch einfach nur ein fortgeschrittenes weibliches Alter.
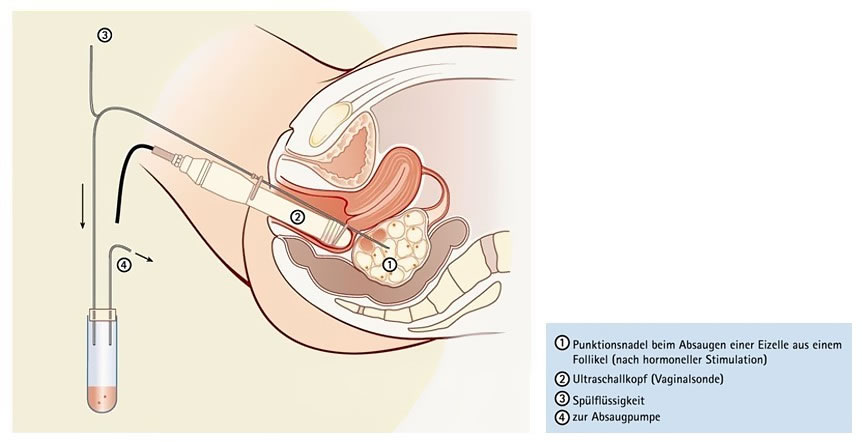
Die In-vitro Fertilisation ist im natürlichen Zyklus („natural cycle IVF“) möglich, allerdings ist die Wahrscheinlichkeit einer Schwangerschaft eingeschränkt, da nicht in jedem Fall eine Eizelle gewonnen werden kann und sich statistisch nur 60-70 % aller Eizellen befruchten. Um die Erfolgswahrscheinlichkeit zu steigern, wird normalerweise eine hormonelle Stimulationstherapie mit Gonadotropinen über 10-14 Tage durchgeführt. Dadurch erreicht man ein polyfollikuläres Wachstum, d. h. es reifen 10-15 Eizellen gleichzeitig heran. Sind die Eibläschen (Follikel) reif, so wird der Eisprung mit einem HCG-Präparat ausgelöst. Kurz vor der erwarteten Ovulation, d.h. 36-38 h nach HCG-Gabe, erfolgt die transvaginale Eizellentnahme (Follikelpunktion).
Die Follikelpunktion wird entweder in Lokalanästhesie, Maskennarkose oder Analgosedierung durchgeführt. Bei der Lokalanästhesie injiziert man beidseits ins hintere Scheidengewölbe jeweils 10 ml Lokalanästhetikum. Diese Art der Schmerzbetäubung ist nicht bei allen Patientinnen ausreichend. Sind sehr viele Follikel da oder handelt es sich um eine eher schmerzempfindliche Patientin (z. B. bei Endometriose), so ist eine Vollnarkose anzuraten. Von den meisten Patientinnen sehr favorisiert ist die Analgosedierung, d.h. die zusätzliche Gabe von z.B. Ultiva® zur Lokalanästhesie.
Sind die Eizellen gewonnen, werden sie im Labor zusammmen mit den Spermien inkubiert. Nach etwa 18 Stunden wird die Befruchtungskontrolle durchgeführt und diejenigen befruchteten Eizellen ausgewählt, die weiter kultiviert werden sollen. Der Embryotransfer erfolgt schließlich 3 bis 5 Tage nach Punktion. Es werden meistens 2 Embryonen transferiert.